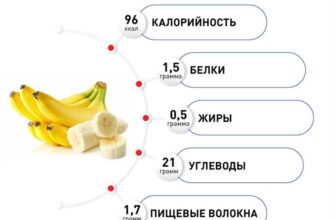
Введение
Описторхоз — природно-очаговый зооантропоноз. Возбудителями описторхоза являются гельминты, относящиеся к типу
Plathelmintes, классу Trematoda
, семейству
Opisthorchidae, видам Opisthorchis felineus
(двуустка кошачья) и
Opisthorchis viverriniO. felineus
распространен в речных системах, занимающих пространство от бассейна р. Оби (по последним данным — р. Ангары) до западной оконечности Европы;
O. felineus arvicola
— бассейн р. Шидерты в Казахстане; О. viverrini — охватывает страны Южной и Юго-Восточной Азии (в Таиланде поражено 80% населения). Возбудитель описторхоза был открыт и описан
S. Rivolta
в 1884 г. у кошек и назван
Opisthorchis (Distomum) felineus
. Самый крупный и напряженный очаг описторхоза в мире — Обь-Иртышский, охватывающий 10 краев и областей России и Казахстана. Инвазирование населения в Западной Сибири достигает 51,82%, в отдельных районах — свыше 95%. Недавние исследования показывают случаи заражения
O. felineus
в Средиземноморском регионе, особенно в Италии [1–3]. Случаи заражения человека этим агентом зарегистрированы в Белоруссии, Германии, Греции, Испании, Италии, Литве, Польше, Румынии, России и на Украине. Человек заражается инфекцией, потребляя сырую пресноводную рыбу семейства
Cyprinidae
. Клиническая картина инфекции зависит от количества возбудителей, при небольшом количестве паразитов заболевание может протекать умеренно или бессимптомно, что может привести к пропущенному или позднему диагнозу. Фактически эти паразиты не могут размножаться в организме человека, и поэтому интенсивность инвазии с высокой частотой вспышек может быть достигнута только путем повторного потребления зараженной рыбы.
Важность своевременного диагноза заключается в том, что нелеченная описторхозная инвазия может привести к тяжелым осложнениям. Места «проживания» описторхов: в печеночных протоках — 100%, в желчном пузыре — 60%, в протоках поджелудочной железы — 35%.
И снова гигиеническая гипотеза
Внимательный читатель уже смог уловить, где тут связь. Особенность второго эпидемиологического перехода состоит в том, что мы с вами чисты, как никогда прежде, лишены практически всех червей и многих патогенов. Ребенок видит свою первую грязь или лужу отнюдь не в первые дни жизни, как раньше.
Антибиотики и правила гигиены, центральное водоснабжение и мытье асфальта шампунем несомненно сделали нашу жизнь лучше. Но незаметно для себя вместе с «грязью» мы также начали устранять из своей жизни и часть тех самых симбионтов, червей и бактерий (а по мнению некоторых ученых — и некоторых вирусов), которые помогали нам создавать толерантность к собственному организму и аллергенам окружающей среды.
Уже сейчас мы имеем доказательства того, что заражение некоторыми видами симбиотической флоры ведет к снижению частоты многих аутоиммунных заболеваний [9], [10]. Это как раз та самая флора, которая широко представлена в странах третьего мира и почти не представлена в развитых странах.
Пример с «остановкой» рассеянного склероза лишь самый яркий, но таких примеров намного больше. Показано, что у пациентов, зараженных таким ныне изгнанным «паразитом», повышается количество регуляторных Т-клеток, возрастает концентрация противовоспалительных молекул [9].
Особенно сильно на риск развития таких заболеваний влияет первый год жизни. Если в этот период ребенок оказывается в деревне, проводит некоторое время в больших группах сверстников (в больнице или в детском саду) и вообще чаще встречается с инфекциями — риск развития аутоиммунных заболеваний серьезно снижается [11], [12].
Разумеется, не только микробиом (совокупность всех симбиотических микроорганизмов конкретного человека) [13] и гельминты влияют на риск развития аутоиммунных и аллергических реакций. Есть и генетическая предрасположенность, и условия, в которых человек впервые встречается с тем или иным внешним антигеном.
Есть некоторые микроорганизмы, которые не защищают, а, напротив, провоцируют аутоиммунные заболевания. Например, стрептококк способен вызывать ревматизм, а некоторые стафилококки производят суперантиген, который неспецифически запускает все клоны Т-лимфоцитов с любым рецептором — это тоже может привести к аутоиммунным заболеваниям.
Но исключения лишь подтверждают правило. Способность симбионтов и паразитов влиять, позитивно или негативно, на развитие аутоиммунных заболеваний — уже доказанный факт. Что делать с этой информацией, врачи и ученые пока не знают. Мы пробовали получать гомогенаты червей и использовать их в качестве лекарства [14].
Это не сработало. Иммунологи выясняют механизмы, с помощью которых черви достигают того, что недоступно всем врачам мира, а врачи и фармацевтические компании разрабатывают инновационные методы терапии. По состоянию на 2021 год во всем мире проводилось свыше 20 клинических испытаний «гельминтной терапии», в ходе которой пациенты принимают дозированную, полученную в стерильных условиях лучших фармпроизводств суспензию живых яиц глистов (табл.)
[15]. Несмотря на неплохие результаты [16], проблемы все же остаются [4]. Например, часто гельминтов приходится удалять из-за развивающегося воспалительного заболевания кишечника. Но лучшего варианта у нас пока нет.
Что же делать нам, простым смертным, пока ученые по кусочкам разбирают эту тайну и ищут решение? Начать стóит со снижения маниакального стремления к чистоте во всем. Я не предлагаю не мыть руки перед едой. Но довольно часто в последнее время мы перегибаем палку.
Антибиотики при каждом чихе, асептические спиртосодержащие гели каждые 10 минут, антибактериальное мыло вместо обычного в ванной. Все эти меры способны спасти вас от эпидемии. Но каждодневное их применение, особенно детьми, способно нанести куда больший урон, чем грипп или пищевое отравление.
- D.A.P. Bundy. (1988). This wormy world. Parasitology Today. 4, 234;
- Сахарный диабет I типа, или Охота на поджелудочную железу;
- D. P. Strachan. (1989). Hay fever, hygiene, and household size.. BMJ. 299, 1259-1260;
- J.O. Fleming. (2021). Helminth therapy and multiple sclerosis. International Journal for Parasitology. 43, 259-274;
- Jorge Correale, Mauricio F. Farez. (2021). The impact of parasite infections on the course of multiple sclerosis. Journal of Neuroimmunology. 233, 6-11;
- Jorge Correale, Mauricio Farez. (2007). Association between parasite infection and immune responses in multiple sclerosis. Ann Neurol.. 61, 97-108;
- Cameron S. Carter, Jeffrey W. Dalley Brain Imaging in Behavioral Neuroscience — Springer Berlin Heidelberg, 2021;
- Рассеянный склероз: иммунная система против мозга;
- A. Kramer, S. Bekeschus, B.M. Bröker, H. Schleibinger, B. Razavi, O. Assadian. (2021). Maintaining health by balancing microbial exposure and prevention of infection: the hygiene hypothesis versus the hypothesis of early immune challenge. Journal of Hospital Infection. 83, S29-S34;
- Graham A. W. Rook. (2021). Hygiene Hypothesis and Autoimmune Diseases. Clinic Rev Allerg Immunol. 42, 5-15;
- Anita Kondrashova, Tapio Seiskari, Jorma Ilonen, Mikael Knip, Heikki Hyöty. (2021). The ‘Hygiene hypothesis’ and the sharp gradient in the incidence of autoimmune and allergic diseases between Russian Karelia and Finland. APMIS. 121, 478-493;
- Okada H., Kuhn C., Feillet H., Bach J.F. (2021). The ’hygiene hypothesis’ for autoimmune and allergic diseases: an update. Clin. Exp. Immunol. 160, 1–9;
- Микробиом кишечника: мир внутри нас;
- Helena Helmby. (2021). Human helminth therapy to treat inflammatory disorders- where do we stand?. BMC Immunol. 16, 12;
- J. O. Fleming, J. V. Weinstock. (2021). Clinical trials of helminth therapy in autoimmune diseases: rationale and findings. Parasite Immunol. 37, 277-292;
- Leslie M. (2021). Parasitic worms may prevent Crohn’s disease by altering bacterial balance. Science News;
- Ревматоидный артрит: изменить состав суставов;
- Jean-François Bach. (2002). The Effect of Infections on Susceptibility to Autoimmune and Allergic Diseases. N Engl J Med. 347, 911-920.
Иммунный ответ
Иммунная система призвана защищать организм от внутренних и внешних врагов. Внешними врагами являются вирусы, бактерии, простейшие и черви, которые постоянно попадают в наш организм и уничтожаются на дальних рубежах. Внутренними врагами являются раковые клетки, а также клетки, зараженные вирусами или внутриклеточными бактериями.
Ключевые для иммунитета понятия — «антиген» и «воспаление». Антиген — это какая-либо молекула, которую способна узнать и атаковать иммунная система. Практически что угодно может быть антигеном. Воспаление же — это реакция ткани на повреждение или опасность такого повреждения. Молекулы, запускающие воспаление, называются провоспалительными, а блокирующие его — противовоспалительными.
Когда паразит попадает в организм, первым делом его встречает врожденный иммунитет, клетки которого (макрофаги) есть во всех тканях. Антигеном в данном случае служат нехарактерные для нашего организма молекулы — клеточная стенка бактерий, двухцепочечная РНК некоторых вирусов, свободно плавающая в межклеточном пространстве наша ДНК и так далее.
При обнаружении пришельцев, клетки врожденного иммунитета пытаются их уничтожить, параллельно выделяя провоспалительные молекулы (рис. 5). Воспаленная ткань блокирует выход паразита из места проникновения в остальной организм и привлекает новые клетки иммунитета к месту повреждения.
Если врожденному иммунитету не удается уничтожить захватчиков, в дело вступает адаптивный иммунитет. Происходит это отнюдь не сразу: активации адаптивного ответа предшествуют 3–4 дня подготовки в лимфоузлах (при этом лимфоузлы увеличиваются в размерах, что является признаком инфекционного заболевания).
Начинается все с того, что некоторые из клеток врожденного иммунитета прибывают в лимфоузел, неся на себе антигены из места поражения. Антигенами в данном случае выступают короткие (от 8 до 20 аминокислот) пептиды из белков инфекционного агента и окружающих тканей.
В лимфоузле его встречают наивные (неактивированные) клетки адаптивного иммунитета — Т-лимфоциты. Каждый лимфоцит, выйдя из места своего формирования, несет на себе уникальный рецептор, который формируется путем направленного внесения мутаций в геном.
Заранее неизвестно, может ли этот рецептор распознать какой-либо антиген, но его вариантов так много (по некоторым оценкам, у нас может быть до 1048 разных типов этого рецептора, но большая часть их будет нефункциональна), что в течение нескольких часов в лимфоузле обнаруживается как минимум несколько клеток, способных распознать антигены паразита.
Клиническая картина описторхоза
Острая форма при инвазии
Opisthorchis felineus
может напоминать лихорадку Катаямы (шистосомоз). При легком течении острая фаза сопровождается кратковременным подъемом температуры до 38–38,5° С, эозинофилией до 15–25% на фоне умеренного лейкоцитоза. Острый описторхоз средней тяжести (40–50% больных) характеризуется высокой лихорадкой обычно ремиттирующего типа, с постепенным нарастанием максимума температуры до 39–39,5° С (обычно на 5–9-й день болезни), экссудативными высыпаниями на коже, зудом, катаральными явлениями в верхних дыхательных путях.
В легких иногда обнаруживают «летучие» инфильтраты. Эозинофилия достигает 25–60% при лейкоцитозе 10–15×109/л, умеренном повышении СОЭ. Острая фаза описторхоза легкого течения и средней тяжести через 1–2 нед. заканчивается критическим падением температуры.
После этого обычно наступает латентный период. У остальных больных в конце лихорадочного периода или вскоре после падения температуры появляются боли в области правого подреберья. При тяжелом течении острого описторхоза (10–20% больных) выделяют тифоподобный, гепатохолангитический, гастроэнтероколитический варианты и вариант с преимущественным поражением легких по типу астмоидного бронхита с мигрирующими пневмоническими очагами [10].
Хроническая стадия
описторхоза связана с жизнедеятельностью, персистенцией паразитов в желчных протоках печени и протоках поджелудочной железы. С переходом в хроническую фазу симптоматика заболевания существенно изменяется. Переход в хроническую фазу характеризуется прежде всего устранением лихорадки, улучшением самочувствия, нормализацией гематологических показателей.
Хронический описторхоз (ХО) может проявляться признаками дисфункции билиарного тракта, хронического холецистита, хронического гепатита, цирроза печени и гепатоцеллюлярной карциномы. При поражении поджелудочной железы у больных отмечаются боли опоясывающего характера с отдачей в левую половину грудной клетки, спину, левое плечо.
При поражении нервной системы по типу астено-невротического синдрома у больных отмечаются головные боли, головокружения, нарушения сна, эмоциональная неустойчивость, депрессия, раздражительность, частая смена настроения, снижение работоспособности и др.
При ХО иногда развивается поражение сердца, при этом больные жалуются на боли или неприятные ощущения в области сердца, сердцебиения, перебои в работе. В ряде случаев возможно развитие хронического миокардита. При ХО часто отмечаются признаки хронического гастрита, дуоденита, гастродуоденита, язвы желудка или двенадцатиперстной кишки.
Симптомы поражения гастродуоденальной системы обычно выражены умеренно. ХО может проявляться изолированными клиническими вариантами: изолированными симптомами холецистита, холангита; изолированными симптомами панкреатита; признаками недостаточности пищеварительных ферментов (синдром мальабсорбции); общетоксическими проявлениями и аллергическими реакциями.
Хроническая форма описторхоза у детей сопровождается отставанием в физическом развитии, расстройствами питания, анемией и другими полидефицитными состояниями, иммуносупрессией. Наличие описторхоза отрицательно сказывается на течении беременности и родов.
При ХО нередко дегельминтизация приводит к обострению болезни, что связано с токсико-аллергическими процессами в результате распада паразитов. Однако у большинства больных в ближайшие недели или месяцы после дегельминтизации проявления болезни постепенно стихают. При суперинвазии развивается прогрессирующее течение заболевания.
Осложнения описторхоза встречаются достаточно часто: гнойный холангит, разрыв кистозно-расширенных желчных протоков с развитием желчного перитонита, эрозивно-язвенные поражения верхнего отдела пищеварительного тракта, панкреатит, хронический гепатит, цирроз печени, холангиокарцинома [8—10].
М. Gouveia et al. представили результаты, подтверждающие включение
Opisthorchis felineus
в список биологических канцерогенов 1 группы. Две дискретные линии доказательств подтвердили мнение о том, что заражение этим паразитом является канцерогенным для печени, как и инвазии
Opisthorchis viverrini Clonorchis sinensis
[11].
Несколько эпидемических вспышек описторхоза описаны в работах итальянских авторов. 31 человек из 44 участников банкета в городке Бомарцо, Витербо (регион Лацио, центральная Италия), который состоялся в конце декабря 2009 г., постепенно поступали в местную инфекционную больницу — через 4–5 мес. после инфицирования.
Эозинофилия, повышенные уровни трансаминаз и γ-глутамилтранспептидазы были обнаружены у 25,8%, 13% и 37,9% инфицированных лиц соответственно. 28 человек были пролечены албендазолом (10 мг/кг ежедневно в 2 дозах в течение 7 дней); еще 3 человека получали празиквантел (25 мг/кг в 3 приема 1 день), который является предпочтительным лекарственным средством, но коммерчески недоступен в Италии [5].
В 6 вспышках, произошедших в Италии с 2003 г., количество бессимптомных случаев варьировалось от 17,8 до 100% (в описанной выше вспышке — 61,3%). Высокий процент бессимптомного течения увеличивает риск отсутствия правильного диагноза, что способствует хроническому течению описторхоза и может привести к гистопатологическим изменениям: от минимального воспаления до предраковых осложнений (холангиофиброз).
Празиквантел и албендазол были эффективным лечением для всех пациентов, за исключением 1 человека, у которого было наибольшее количество яиц в его образце кала. Сначала его безуспешно лечили албендазолом, а затем успешно применяли празиквантел. Данные авторов подтверждают эффективность празиквантела, однако албендазол также был эффективен как противоописторхозное средство и может быть использован, когда празиквантел недоступен [12–14].
Клинический случай
Пациентка К., 68 лет, жительница г. Юрга Кемеровской области, поступила в отделение
18.09.2021
г. с жалобами на сильную слабость, утомляемость, плохой аппетит, стойкий зуд и пожелтение кожных покровов, темный цвет мочи. Из анамнеза выяснено, что болеет в течение 1 года. В процессе обследования в октябре 2021 г. на мультиспиральной компьютерной томографии (МСКТ) органов брюшной полости были выявлены множественные очаговые образования в печени, поджелудочной железе и правой почке — данная картина предполагала поиск злокачественного образования.
Далее были выявлены и удалены полипы в толстой кишке, доброкачественные по гистологическому заключению. 3.11.2021 г. выполнена пункционная биопсия печени: в описании — «густая тягучая масса зеленого цвета, 10 мл», в заключении — цитограмма в пользу кистозного содержимого с признаками гнойного воспалительного процесса.
Клиническое состояние пациентки ухудшалось. Она обратилась в НИИ онкологии г. Томска. Была выполнена повторная биопсия очагов в 8 сегменте печени, заключение: в пределах исследуемого материала ткань печени обычного строения с очаговой невыраженной лимфоидной инфильтрацией и признаками холестаза; цитология: на фоне воспаления и клеток с дегенеративными изменениями в виде «голых ядер» скопления гепатоцитов, встречаются отдельные крупные атипичные клетки, эритроциты, элементы воспаления, мезотелиальные клетки с признаками пролиферации и дегенеративных изменений.
Диагноз рака не был подтвержден. У пациентки появилась одышка, на рентгенограмме органов грудной клетки — правосторонний плеврит. Получала противовоспалительную терапию, а далее курсы фитотерапии (пижма, багульник, клевер, календула). В состав сбора вошли растения пижма и багульник, содержащие ядовитые компоненты, которые имеют выраженную гепатотоксичность.
На фоне приема трав присоединилась диарея. 26.07.2021 г. из-за слабости пациентка упала, почувствовала резкую боль в спине, потеряла сознание; госпитализирована в терапевтическое отделение больницы в г. Юрга с диагнозом «хронический пиелонефрит, обострение».
При обследовании впервые было выявлено повышение уровня аспартатаминотрансферазы (АСТ) — 206 Ед/л, аланинаминотрансферазы (АЛТ) — 159 Ед/л, общий билирубин — 15,6 мкмоль/л, отмечено снижение протромбинового индекса. Причиной боли в спине оказался компрессионный перелом 12 грудного позвонка на фоне системного остеопороза.
Патология печени в диагнозе при выписке не указывалась. После выписки беспокоила слабость, с середины августа 2021 г. присоединились желтуха и кожный зуд. Была госпитализирована в инфекционное отделение больницы г. Юрги, где в кале выявлены яйца описторхов; в биохимических анализах: билирубин — 279 мкмоль/л (прямой — 218 мкмоль/л), щелочная
фосфатаза (ЩФ) — 2727 Ед/л, АСТ — 217 Ед/л, АСТ — 150 Ед/л. Проводилась антибактериальная, дезинтоксикационая терапия, были назначены гепатопротекторы, спазмолитики. На фоне лечения положительной динамики не было, для коррекции лечения госпитализирована в гастроэнтерологическое отделение Кузбасского гепатологического центра 8.09.2021 г.
При поступлении состояние пациентки было тяжелым за счет выраженной гепатоцеллюлярной недостаточности на фоне синдромов цитолиза и холестаза. Положение вынужденное — компрессионный перелом 12 грудного позвонка. Длительно страдает сахарным диабетом 2 типа.
При осмотре кожные покровы ярко-желтые, сухие, следы расчесов, трофические нарушения и пастозность стоп и голеней. Со стороны органов дыхания и сердечно-сосудистой системы — без видимой патологии. Живот симметричный, умеренно увеличен за счет вздутия; брюшная стенка участвует в акте дыхания, при пальпации мягкий, безболезненный.
Печень на 4 см выступает из-под реберной дуги, край острый, плотная; размеры печени по Курлову — 13 × 12 × 10 см. Пузырные симптомы — отрицательные. В анализах крови от 13.09.2021 г.: альбумин — 34,59%, γ-глобулин — 34,86%, билирубин общий — 220,5 мкмоль/л, билирубин связанный — 189,5 мкмоль/л, холестерин общий — 16,1 ммоль/л, АСТ — 173 Ед/л, АЛТ — 167 Ед/л, ЩФ — 961 Ед/л, ГГТ — 472 Ед/л.
При УЗИ органов брюшной полости выявлено: гепатоспленомегалия. Увеличенные парапортальные лимфоузлы. Диффузные изменения поджелудочной железы. При ФГДС: в нижней трети пищевода отмечаются единичные венозные стволики до 1–2 мм без явных признаков варикозной трансформации.
В стационаре проводилось лечение: плазмаферез, кортикостероиды, гепатопротекторы, антибиотики, лактулоза, спазмолитики, холеретики, антидиабетические препараты, препараты для коррекции остеопороза. В динамике на фоне гепатопротекции анализы крови 26.09.2021 г.:
29.09.2021
г. назначена противопаразитарная терапия — празиквантел 640 мг (8 таблеток) в течение 2 сут. Лечение прошло без осложнений. Динамика анализов крови от 3.10.2021 г.: билирубин общий — 62,5 мкмоль/л, билирубин связанный — 56,3 мкмоль/л, АСТ — 89 Ед/л, АЛТ — 155 Ед/л, ЩФ — 637 Ед/л, ГГТ — 250 Ед/л.
4.10.2021
г. пациентка К. выписана на амбулаторное лечение с рекомендациями: соблюдать диету, соответствующую столу № 5 по Певзнеру, длительный прием урсодезоксихолевой кислоты (УДХК) по 500 мг 3 р./сут,
по потребности спазмолитики, холеретики. Диагноз при выписке: цирроз печени смешанной этиологии (стеатогепатит (НАЖБП, с узлами регенерации) паразитарный (хронический описторхоз, гепатохолангитический вариант, тяжелое течение)), класс В по Чайлд — Пью.
Портальная гипертензия: варикозное расширение вен пищевода 1 степени, спленомегалия. Умеренная лимфоаденопатия области ворот печени. Сахарный диабет 2 типа, компенсированный, ожирение 1 ст. Остеопороз, консолидирующийся компрессионный перелом тела Th12 позвонка.
23.10.2021
г. пациентка К. вновь поступила в гастроэнтерологическое отделение Кузбасского гепатологического центра в плановом порядке. Жалобы при поступлении на периодический зуд, тяжесть в правом подреберье. Через несколько месяцев после предыдущей госпитализации и выписки прекратила принимать УДХК, т. к. хорошо себя чувствовала. За 2 нед. до госпитализации появился зуд кожи.
При обследовании в анализе крови выявлено: альбумин — 43,57%, γ-глобулин — 23,85%, билирубин общий — 13,6 мкмоль/л, билирубин связанный — 3,2 мкмоль/л, АСТ — 72 Ед/л, АЛТ — 82 Ед/л, ЩФ — 254 Ед/л, ГГТ — 170 Ед/л; синдром цитолиза минимальной активности, синдром холестаза. Проведена МР-холангиопанкреатография (ХПГ)
30.10.2021
г. Заключение: МР-картина диффузного изменения паренхимы печени. Единичный обтекаемый дефект наполнения дистального отдела холедоха (камень?). Единичное кистовидное образование ПЖЖ. Такая картина — следствие описторхозного холангита и гепатита, который привел к выраженной дисхолии и повышению литогенности желчи, развитию холестероза желчного пузыря, формированию вторичного билиарного цирроза печени. При ретроградной ХПГ камень холедоха не обнаружен.
Дальнейшая тактика ведения данной пациентки будет направлена на устранение дисхолии и снижение литогенности желчи. Ей показаны холеспазмолитики и УДХК, которые необходимо принимать длительно, интермиттирующими курсами или постоянно.
Описторхоз у взрослых > клинические протоколы мз рк — 2021 > medelement
При назначении лечения учитывается фаза болезни, вариант течения с учетом всех клинических синдромов, степень тяжести и особенности организма (возраст, сопутствующие заболевания и т. д.), возможность супер- и реинвазии.
На 1-ом этапе проводится подготовительная патогенетическая терапия, направленная на обеспечение должного оттока из желчевыводящих путей и протоков поджелудочной железы, восстановление моторно-кинетической функции желчевыделительной системы, купирование аллергического, интоксикационного синдромов, воспалительных процессов в желчевыводящих путях и желудочно-кишечном тракте. Желчегонная и спазмолитическая терапия должна осуществляться дифференцированно, с учетом типа дискинезии желчевыводящих путей в течение 1–3 месяцев.
2-й этап лечения инвазии предусматривает проведение специфической химиотерапии, которая назначается только после нормализации функции гепатобилиарной системы с учетом клинико-лабораторных данных. Основной препарат празиквантель можно принимать днем или ночью, при этом ночной прием более эффективен (Шонин А.Л., 2021).
3-й этап лечения — реабилитационная патогенетическая терапия, направленная на максимальное выведение продуктов жизнедеятельности и распада паразитов (желчегонная терапия), восстановление биоценоза кишечника, продолжающаяся детоксикационная и десенсибилизирующая терапия.
Дальнейшее наблюдение осуществляется на уровне кабинета инфекционных заболеваний поликлиник или гельминтного кабинета/ центра при стационарах.
— Режим стационарный.
— Диета: стол№5.
I этап – подготовительный (базисная патогенетическая терапия)
Продолжительность подготовительной патогенетической терапии, объем назначаемых лекарственных препаратов зависят от фазы инвазии, тяжести течения и клинической формы болезни, наличия сопутствующих заболеваний, непереносимости лекарственных препаратов и других факторов у конкретного больного. В хронической фазе при субклиническом течении, при ремиссии холангита, холецистита подготовительная терапия проводится в течение 5-7 дней, при холангите, панкреатите, гепатите — 2-3 недель.
Десенсибилизирующая терапия с целью купирования аллергических реакций: один из ниже перечисленных препаратов:
— кетотифен 1 мг, 2 раза в сутки (утром, вечером), курс лечения – до купирования аллергических реакций [УД – В];
— лоратадин 10 мг, 1 раз в сутки, курс лечения 3-5 дней [УД – В];
— хлоропирамин 5 мг, 2-3 раза в день, курс лечения 3-5 дней [УД – С];
— хлоропирамин 20 мг, по 1,0 в/м 1-2 раза в день, курс лечения 3-5 дней [УД – С].
Детоксикационная терапия:
— При легких и средних степенях тяжести заболевания больным назначается обильное питье из расчета 20-40 мл/кг жидкости в сутки в виде чая, фруктовых и овощных соков, морсов, минеральной воды.
— При тяжелой степени заболевания, токсико-аллергических, гепатоцитотоксических реакциях – парентеральное введение изотонических (0,9% раствор хлорида натрия 400,0; 5% раствора декстрозы 400,0) и коллоидных (меглюмина натрия сукцинат, 400,0) растворов в соотношении 3 –4:1 в общем объеме 800-1200 мл в течение 3-5 дней.
Спазмолитические средства для обеспечения должного оттока из желчевыводящих путей и протоков поджелудочной железы: один из ниже перечисленных препаратов:
— мебеверина 200 мг, по 2 раза в сутки за 20 мин до еды
(является спазмолитиком выбора, так как воздействует избирательно на ЖВП) [УД – А];
— дротаверин 40 мг, 80 мг, 2-3раза в сутки; раствор 40 мг/ 2 мл, по 2-4 мл в день в/м [УД – В];
— гиосцинабутилбромид по 2-3 раза в день; 10 мг, 2-3 раза в сутки ректально
[УД – В]
;
При холестазе:
— урсодезоксихолевая кислота 250 мг, 10-15 мг/кг в сутки в 2-3 приема, курс лечения от 1 до 3 месяцев [УД – В].
С целью стимуляции моторики желудочно-кишечного тракта: один из ниже перечисленных препаратов:
— метоклопрамид 10 мг, 3 раза в сутки до еды, раствор для инъекций 0,5%, 10мг/2мл, 5 мг/1мл, по 1-2 мл в/в, в/м [УД – В];
— домперидон 10 мг, 3-4 раза в сутки за 15-30 минут до еды; 60 мг суппозитории, 2 раза в сутки, курс лечения – до купирования симптомов заболевания [УД – В].
С заместительной целью терапия ферментными препаратами:
— панкреатин 125мг, 250 мг, 3-6 раз в день во время или после еды, 10000 ЕД, 25000 ЕД, во время приема пищи, курс лечения от нескольких дней до месяцев
[УД – В]
.
Симптоматическая терапия
При лихорадке: один из ниже перечисленных препаратов:
— ибупрофен 200 мг, 400 мг, 3-4 раза в день [УД – А];
— диклофенак 75 мг/2 мл в/м [УД – А];
— парацетамол 500 мг, с интервалом не менее 4 часов
[УД – А].
II этап — специфическая химиотерапия
Этиотропное лечение с целью дегельминтизации (на фоне детоксикации)
|
Цель терапии |
Стандартная схема лечения |
| С целью дегельминтизации | Празиквантел, 600 мг, таблетки, суточная доза из расчета 75 мг/кг массы тела, в 3 приема через каждые 2 часа в течение суток. |
| С целью эвакуации описторхисов | Дуоденальное беззондовое (слепое) зондирование с минеральной водой, сорбитом, ксилитом (тюбаж) — для эвакуации описторхисов, на 2-й день, через 3-4 ч после приема последней дозы препарата. Физиолечение* — электростимуляция правого диафрагмального нерва, импульсное магнитное поле с целью увеличения пассажа желчи. |
*Примечание: противопоказание – желчекаменная болезнь.
один из ниже перечисленных препаратов:
— дуоденальное беззондовое (слепое) зондирование в течение 1-й недели — 2-3 раза, со второй недели 1-2 раза, курс лечения 3 месяца;
— магния сульфат10 г, 20 г, ложке раствора (20 г порошка растворить в 100 мл теплой кипяченой воды) 3 раза в день курс лечения 10 дней.
Спазмолитические средства:
один из ниже перечисленных препаратов:
— мебеверин 200 мг, 2 раза в сутки за 20 мин до еды [УД – А];
— дротаверин 40 мг, 80 мг, 2-3раза в сутки; раствор 40 мг/ 2 мл, по 2-4 мл в день в/м; [УД – В];
— гиосцинабутилбромид 2-3 раза в день; 10 мг, 2-3 раза в сутки ректально.
[УД – В]
;
Медикаментозное лечение, оказываемое на этапе скорой неотложной помощи:
— преднизолон, 25 мг/1мл, 30 мг/1мл или
— дексаметазон, 4 мг/1 мл;
— хлоропирамин, 20 мг/1 мл.
Другие виды лечения, оказываемые на амбулаторном уровне: не проводится.
Другие виды, оказываемые на стационарном уровне:
— физиотерапевтическое лечение с целью спазмолитической, нейротрофической, улучшения микроциркуляторного действия — микроволновая терапия, магнитотерапия (по показаниям);
Другие виды лечения, оказываемые на этапе скорой медицинской помощи: не проводятся.
Хирургическое вмешательство, оказываемое в амбулаторных условиях: не проводится.
Хирургическое вмешательство, оказываемое в стационарных условиях:
При развитии осложнений:
— холецистоэктомия;
— наложение холедоходуоденоанастомоза при стриктурах ЖВП:
— наданастомозное дренирование для последующей санации внепеченочных желчных протоков;
— резекция печени (при кистах);
— дренирование абсцессов;
— при кистах хвоста и тела поджелудочной железы – резекция паренхимных отделов с кистой;
— резекция передней стенки кисты и криодеструкция оставшихся стенок при кисте головки поджелудочной железы.
Хирургическое вмешательство, оказываемое на этапе скорой неотложной помощи: не проводится.
Профилактические мероприятия:
— подается экстренное извещение в Департамент по защите прав потребителей;
— больной не требует изоляции;
— мероприятия в очаге не проводятся;
— карантинно-изоляционные мероприятия в отношении контактных лиц не организовываются;
— специфическая профилактика описторхоза не разработана;
— профилактика инвазии предусматривает употреблениехорошо термически обработанной рыбы:
— варка рыбы в течение 15-20 мин с момента закипания;
— жаренье рыбы небольшими кусками, в распластанном виде, под крышкой, с добавлением большого количества жира в течение 15-20 мин.;
— приготовление котлет, тефтелей и др. из рыбы 15-20 мин.;
— выпекание пирога с рыбой не менее 60 мин.;
— посол рыбы не менее 2 недель из расчета 2 кг соли на 10 кг рыбы;
— вяление: а) посол в течение 2 недель из расчета 2 кг соли на 10 кг рыбы;
— замораживание рыбы весом до 1 кг при температуре –28
о
С в течение 41 ч, при температуре – 35
о
С – 10 ч.
Дальнейшее ведение:
— Диспансерное наблюдение больных описторхозом осуществляется в кабинете инфекционных заболеваний (КИЗ) в поликлинике или в гельминтом центре/кабинете в течение 1 года с контрольным обследованием через 3, 6 и 12 месяцев после дегельментизации, включающее:
— клинико-лабораторное обследование с целью оценки клинической динамики(осмотр врача, общий анализ крови, общий анализ мочи, биохимический анализ крови (билирубин, АЛТ, АСТ, амилаза), по показаниям — УЗИ, ФГДС, ЭКГ, копроовоскопия);
— оценка паразитологической эффективности — отрицательные результаты исследования желчи и/или кала 3-х кратно с интервалом в 7 дней, а также снижение титров специфических антител в ИФА;
— проведение клинической реабилитации при наличии резидуальных проявлений.
Индикаторы эффективности лечения:
— отрицательные результаты исследования желчи и/или трехкратной копроовоскопии.
Паразиты и симбионты
Миллиарды лет эволюции крупные многоклеточные организмы были домом и едой для более мелких одноклеточных и многоклеточных. Человек тут не исключение — ведь мы являемся как хорошим источником пищи, так и отличным защитником для всего, что сумеет поселиться внутри нас или на нас.
Эволюция поделила этих сожителей на 2 большие группы — паразиты и симбионты. Паразиты делают ставку на быстрое размножение. У них есть возможность подавления врожденного иммунитета, а пока адаптивный активируется, они уже успевают размножиться за счет наших ресурсов и передать инфекцию дальше. Так действует, например, вирус гриппа или бактериальная пневмония.
Симбионты же научились подавлять как врожденный, так и адаптивный иммунитеты. Для этого им пришлось умерить свои аппетиты — если клетки организма постоянно повреждаются, то никакие уловки не смогут предотвратить активацию иммунитета. Потому они поселились на поверхностях нашего тела, прежде всего на поверхности ЖКТ, где они получают лишь часть нашей пищи, но не покушаются на сам организм.
Помимо этого, они научились подавлять воспаление, выделяя вещества, которые похожи на наши противовоспалительные молекулы. Макрофаги врожденного иммунитета, столкнувшись с такими бактериями, могут почувствовать антигены клеточной стенки, но не активируются, так как подавлены противовоспалительным фоном вокруг.
Третьим механизмом защиты стала антигенная мимикрия. Для адаптивного иммунитета основным антигеном являются пептиды из белков. И многие наши симбионты в ходе эволюции поменяли свой белковый состав так, чтобы в нем был максимум пептидов, похожих на наши.

Рисунок 7. Власоглав — один из гельминтов, активно изучаемых в рамках гигиенической гипотезы.
«Википедия»
В течение миллионов лет каждая особь нашего вида, рождаясь, сразу же вступала в контакт с симбионтами, населявшими кожу, слизистые и кишечники своих собратьев. Со временем организм научился извлекать выгоду из такого постоянного неустранимого сосуществования.
В частности, способность бактерий и червей создавать сильный противовоспалительный фон в месте своего обитания стала за это время ключевым фактором создания периферической толерантности. Она распространилась как на антигены самих сожителей, так и на сопутствующие им — антигены пищи (в кишечнике), пыли и пыльцы (в легких) и собственного организма (те самые антигены, которые сожители развили в ходе антигенной мимикрии).